Le diabète de type 2
En France et dans le monde occidental, le nombre de diabétiques ou cas de diabète de type 2 est en constante augmentation.
Le manque d’hygiène de vie, surtout alimentation trop riche et déséquilibrée (graisses et sucres), le manque d’activité ou d’exercices physiques, le stress et la société de consommation poussent les individus vers des pathologies en constante augmentation telles que l’hypertension ou artérielle, l’hypercholestérolémie, le diabète, le surpoids ou l’obésité et autres complications du diabète (Infarctus, Rétinopathie) etc.
Le diabète type 2 de nos jours :
Nous consommons 50kg de sucre (glucides) par personne et par an contre 2.4kg en 1840. A cette époque, le sucre provenait essentiellement de la canne cultivée dans les colonies.
L’ANSES recommande aux pouvoirs publics de limiter la disponibilité de produits sucrés en distribution automatique en particulier dans les lieux d’éducation ?? Qu’en est-il ? Et de prendre des mesures visant à limiter l’incitation à la consommation de produits sucrés (publicité, audio etc.) [1].
Les édulcorants :
Remplacer le sucre par des édulcorants augmente le risque de développer un diabète de type 2, altère l’équilibre de la flore bactérienne intestinale entraînant une intolérance au glucose[2] avec un risque accru de gain de poids.
Définition du diabète de type 2 ou diabète sucré :
D’une manière générale, le diabète peut être divisé en deux catégories : Types de diabètes
- Le diabète à médiation immunitaire (diabète de type 1)
- Le diabète à médiation non immunitaire (diabète de type 2)
Le diabète de type 2 est un trouble métabolique courant caractérisé par une hyperglycémie chronique. Il apparaît généralement après 40 ans et peut être méconnu pendant plusieurs années.
Les meilleurs prédicteurs ou dépistage de cette pathologie sont une glycémie à jeun élevée, l’obésité et une altération de l’action de l’insuline :
- Le pré-diabète : Hyperglycémie à jeun dépistage sanguin (Diagnostic de diabète) : Glycémie entre 1.10 g/l (6.1 mmol/l) et 1.25 g/l (6.9 mmol/l) après un jeûne de plus de 8 heures.
- Le diabète dit sucré : Est défini par l’élévation chronique de la concentration ou taux de glucose dans le sang (hyperglycémie, trouble de la sécrétion et/ou action de l’insuline).
- Une glycémie > 1.26g/l (7.0 mmol/g)
- Ou symptômes de diabète : Personnes diabétiques peuvent présenter une polyurie (fréquente envie d’uriner ou miction fréquente), polydipsie (soif fréquente), amaigrissement
- Ou glycémie > 2g/l.
Le glucose est un ose
Un ose est un sucre ! Il est d’origine exogène (alimentation) ou endogène (glycogène, graisses ou protéines transformées en glucose lors de la néoglucogénèse/jeûne).
La régulation de la glycémie :
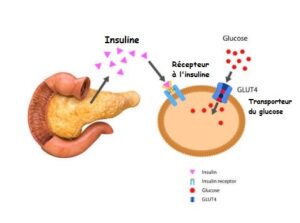
Lorsque votre glycémie est élevée : L’insuline, hormone hypoglycémiante produite par le pancréas, se fixe à des récepteurs dans les parois cellulaires et permet au sucre de rentrer dans la cellule via des transporteurs type Glut et se stocker sous forme de glycogène.
Lorsque votre glycémie est basse : Le glucagon est une hormone produite par le pancréas dont la fonction permet d’augmenter la glycémie. Il mobilise le glycogène (sucre stocké) au niveau du foie pour le libérer dans le sang.
Les facteurs de risques et l’étiologie (causes) :
- Un surpoids ou une obésité[3] (IMC > 25 kg/m²)
- Un antécédent de diabète familial au premier degré (père, mère, frère[s], sœurs)
- Une origine non caucasienne
- Chez les femmes, un antécédent de diabète gestationnel ou de naissance d’un enfant pesant plus de 4 kg
- Une hypertension artérielle HTA traitée ou non traitée
- Une dyslipidémie (LDL, Triglycérides) traitée ou non traitée
- Un traitement pouvant induire un diabète (antipsychotiques atypiques, corticoïdes, etc.) ou un antécédent de diabète induit
Les traitements allopathiques (Diabétologue) souvent préconisés pour les diabètiques :
Traitement hypoglycémiant (antidiabétique) de type Metformine, (et injections d’insuline selon le taux de glucose ou glycémie à jeun ou HbA1c) : Insulinodépendant.
Evaluation des risques cardiovasculaires : Statine etc.
Des conseils diététiques (Les personnes atteintes de diabètes peuvent également souffrir d’hypoglycémie).
Activité physique (Cardiologue : Eventuel bilan à l’effort)
Espérance de vie réduite et prévalence :
Espérance de vie réduite en raison d’un risque accru de maladie cardiovasculaire, pression artérielle, d’accident vasculaire cérébral AVC, de neuropathie périphérique, de cécité et d’amputation etc.
Sur 23,6 millions d’Américains touchés, 90 % ont un diagnostic clinique de diabète de type 2. En France, plus de 3,5 millions de personnes sont traitées par médicament pour un diabète.[4]
Il y a quelques années, le diabète de l’enfant était essentiellement considéré comme étant de type 1. (Forme autoimmune qui mène à une déficience en sécrétion d’insuline). Le diabète 2 est maintenant une pathologie que l’on retrouve en pédiatrie. Selon une étude américaine, soit 1,5 pour 1500 adolescents âgées de 12 à 19 ans étaient diabétiques entre 1988-1994[5].
En 2010, le diabète touchait 6.6% de la population mondiale soit un peu plus de 285 millions de personnes. On l’estime à 7.1% en 2030. NB : En Amérique du nord, on l’estime à 10.2%.[6]
Cette épidémie représente un défi économique et social croissant que les stratégies thérapeutiques, nutritionnelles, pharmacologiques tentent d’enrayer.
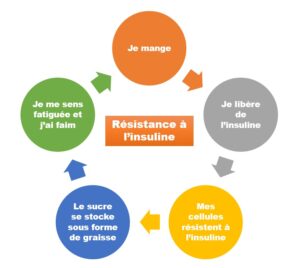
Quels que soient les cas, une constante fonctionnelle est l’insulinorésistance caractérisée par une diminution de l’action de l’insuline. (Le sucre sanguin ne rentre pas dans la cellule)
NB : Le rôle de la mitochondrie serait impliqué[7] (Nos petits poumons cellulaires indispensables à la production d’énergie (ATP) de la cellule). En effet un défaut de fonctionnement de cette centrale énergétique pourrait être impliqué dans les mécanismes d’utilisation du glucose et des lipides.
La résistance à l’insuline et ses mécanismes :
La résistance à l’insuline se traduit par la réduction de captation du glucose (sucre) au niveau des tissus cibles ou des cellules musculaires en particulier. Les cellules deviennent moins sensibles à cette hormone (insuline) et le glucose reste dans le sang → élévation de la glycémie.
La régulation de la concentration de glucose (sucre) dans le sang est sous la dépendance de l’insuline. Elle favorise donc le stockage du glucose.
L’insulinorésistance est souvent accompagnée d’un surpoids abdominal (tour de taille supérieur à 102cm chez les hommes et 88cm chez les femmes).
Les bilans sanguins ou biologiques en médecine courante :
- La glycémie à jeun
- HbA1c : Hémoglobine glycée, profil de la glycémie sur 3 mois
- Le HOMA : Très rarement prescrit : Résistance à l’insuline augmentée. Sa base est le rapport entre insulinémie et glycémie.
- Le QUICKI : Très rarement prescrit : Index de sensibilité etc.
La prise en charge en médecine fonctionnelle et les tests de résistance à l’insuline :
- Analyses biologiques :
Un ensemble d’analyses biologiques permet d’évaluer le niveau de micronutriments qui sont impliqués dans le développement de troubles métaboliques tels que l’obésité, le diabète de type 2 et le syndrome métabolique.
« Les causes de ces pathologies sont à rechercher, en ce qui concerne le régime alimentaire, plus au niveau qualitatif que quantitatif. Sur les 50 dernières années, les apports caloriques n’ont pas significativement augmenté et ceux en graisses ont même plutôt diminué. Il apparaît que les facteurs responsables de la résistance à l’insuline s’érigent de plus en plus comme des acteurs fondamentaux dans l’apparition des troubles métaboliques »[8].
Quelques exemples d’analyses préconisées :
- Le profil des acides gras : Ils ont une importance capitale pour le bon fonctionnement de nos cellules et de nos récepteurs à l’insuline
- Les indices HOMA et QUICKI : Evaluent la résistance et la sensibilité à l’insuline
- Le Chrome : Nécessaire à l’activité du récepteur à l’insuline
- Le magnésium : Sa carence contribue à la résistance à l’insuline
- Les dosages de la TSH (Thyroïde), de diverses vitamines, du sélénium, du zinc sont également inclus dans ces bilans d’investigation préventive ou spécifiques.
- Microbiote intestinal (si besoin – Dysbiose, SIBO, Candidose)
- Autres paramètres selon la clinique
- Une hygiène de vie saine :
La prévention agit sur les déterminants socio-environnementaux et les comportements favorables à la santé à savoir :
- Alimentation saine (Réglage alimentaire)
- Activité physique (Reprise d’une activité physique en accord avec votre médecin prescripteur)
- Gestion du stress : (Pulsions sucrées, hypnose, Burn in, Burn out etc)
- Prise en charge des carences alimentaires et micro-nutritionnelles* sur la base de la médecine 4P :
- Prédictive
- Personnalisée
- Préventive
- Participative
Selon le Pr Leroy Hood, biologiste américain « l’art médical nécessite une transformation vers une discipline proactive avec comme objectif ultime la santé globale de l’individu ».
Le patient devient acteur et donc participatif au projet thérapeutique. La médecine intégrative place le patient au cœur de la réflexion et pas seulement sa maladie.
*Il existe de nombreuses alternatives thérapeutiques, exemple :
Un complément aussi efficace que la metformine ? La berbérine. Il constitue le traitement de choix pour lutter contre le diabète de type 2. Ses actions principales :
- Protège les cellules-bêta du pancréas (Qui fabriquent l’insuline)
- Booste la synthèse d’insuline
- Augmente l’activité des transporteurs et des récepteurs à l’insuline
- Favorise l’utilisation du glucose comme source d’énergie etc.
- Réduit les triglycérides et le cholestérol et améliore votre microbiote Etc.
Des laboratoires proposent une association synergique de plantes, de vitamines et d’oligoéléments pour maintenir le taux normal de glucide sanguin*.
*NB : Un complément alimentaire ne peut pas remplacer une hygiène de vie et alimentaire équilibrée.
- Questionnaires sur le diabète de type 2
Evaluer votre risque de diabète de type 2 : Basé sur le test validé FINDDRISC (Finnish Diabetes Risk Score).
Evaluer vos symptômes physiques généraux. Prend en compte l’intensité et la fréquence de divers symptômes de différents systèmes.[9]
Médecine intégrative et autonomie :
La médecine intégrative incite non seulement à être « participatif », mais également à devenir acteur de sa santé et autonome dans la gestion de celle-ci.
Le patient doit rester au cœur de sa santé et sa prise en charge ne doit pas uniquement consister à donner un médicament pour un symptôme.
Pour optimiser votre prise en charge ou pour plus de questions – Contactez Laurence Fuhrmann
À propos du diabète de type 2
[1] ANSES Sucres dans l’alimentation – 2018
[2] NIH Curr Diabetes Rev.2018 ; 14 (4) :350-362. Aspartame : Should Individuals with type 2 Diab be takin git ?
[3] Has-Santé, Guide Parcours de Soins, Diabète de type 2 de l’adulte Mars 2014
[4] Santé Publique France, 2021
[5] Santé Publique France, 2002 L’apparition du diabète de type 2 chez l’enfant.
[6] Enfance-Adolescence-Diabete.org – Internation Diabetes Federation.
[7] Med Sci (Paris) 2008 ; 24 : 127-128, INSERM, Insulinorésistance et Fonction Mitochondriale. Rémy Burcelin.
[8] LIMS – Laboratoire d’analyses Médicales- BIP Métabolisme –
[9] Bionutrics-QSM Questionnaire des symptômes médicaux
